Aparato Cardiovascular
4. TRATAMIENTO DE LA ENFERMEDAD CARDIOVASCULAR
Prevención
La Organización Mundial de la Salud (OMS) ha identificado una serie de intervenciones, tanto individuales como poblacionales, para prevenir y controlar las ECV, aplicables incluso en entornos con bajos recursos. Algunas de ellas son, por ejemplo, políticas de control del tabaco, construcción de vías peatonales y carriles para bicicletas… A nivel individual, las intervenciones sanitarias de prevención deben centrarse en las personas con riesgo cardiovascular medio/alto. Se han definido dos tipos de prevención. La prevención primaria hace referencia a las medidas que se toman antes de padecer cualquier evento cardiovascular, para evitar que tenga lugar. La prevención secundaria se aplica a pacientes que ya padecen o han padecido una ECV para evitar que vuelva a producirse y suele incluir el tratamiento de patologías concomitantes, como la diabetes.2.
Tratamiento no farmacológico
El uso de medicamentos es una parte del tratamiento global de las ECV. Previamente al uso de terapia farmacológica y durante la misma es necesario seguir medidas higiénico dietéticas que conllevan modificación del estilo de vida: pérdida de peso en pacientes con sobrepeso u obesidad, disminución del consumo de alcohol, suspensión del hábito tabáquico, seguir una dieta equilibrada, baja en sal y aumento de la actividad física.
Otro grupo de medidas son las quirúrgicas, usadas de forma relativamente frecuente en las ECV. Algunas de ellas son derivaciones coronarias, implantación de dispositivos que sustituyen funciones biológicas (válvulas, marcapasos), colocación de stents o el trasplante cardíaco.
Tratamiento farmacológico4,9,10,11
Esta opción es necesaria en prácticamente todos los casos, aunque también se apliquen otras técnicas o procedimientos. A continuación se exponen brevemente los grupos farmacológicos utilizados en ECV y que se han venido citando a lo largo del tema.
FARMACOLOGÍA CARDIOVASCULAR
| 1. DIURÉTICOS | |
| 2. VASODILATADORES | 2.1. Nitratos |
| 2.2. Inhibidores del sistema renina AT aldosterona | |
| 2.3. Antagonistas del calcio | |
| 2.4. Antagonistas alfa 1 | |
| 3. Beta BLOQUEANTES | |
| 4. ANTIARRÍTIMICOS | |
| 5. INOTRÓPICOS | 5.1. Glucósidos cardiotónicos |
| 5.2. Inhibidores de fosfodiesterasa | |
| 5.3. Beta adrenérgicos |
| 1. Diuréticos | |
|---|---|
| - Inhibidores de la anhidrasa carbónica. | Acetazolamida. |
| - Osmóticos. | Manitol. |
| - Del Asa: inhibidores del cotransporte sodio / potasio / cloro. | Furosemida, torasemida, bumetanida. |
| - Tiacidas: Inhibidores del cotransportador sodio/cloro. | Hidroclorotiacida, indapamida, clortalidona. |
| - Antagonistas de aldosterona. | Espironolactona. |
| - Ahorradores de potasio: inhibidores de canales de sodio. | Amilorida, triamtereno. |
Mecanismo
Su acción es favorecer la eliminación de orina, aumentando la pérdida de agua y de electrolitos. Son útiles para reducir la retención de líquidos, aliviar la sensación de dificultad para respirar y la hinchazón de extremidades en pacientes con IC.
Indicaciones terapéuticas
IC, HA y crisis hipertensivas, edemas, edema agudo de pulmón y la insuficiencia renal aguda.
Reacciones adversas
Se han visto alteraciones renales, en algunos casos hiperglucemia, hiperuricemia, mareos, alteraciones hidroelectrolíticas (cambios en niveles plasmáticos de sodio, calcio, potasio…), ototoxicidad… según la familia de diuréticos de que se trate.
Otras observaciones
Existen diferencias entre ellos, por ejemplo, en potencia y duración del efecto.
Pueden conducir a una pérdida importante de electrolitos así que su uso debe ser bajo control médico.
Es preferible tomarlos por la mañana o al mediodía para evitar tener que levantarse durante la noche para miccionar.
En general, casi todos ellos están comercializados para administración oral (comprimidos) y parenteral (ampollas).
Vasodilatadores. 2.1. Nitratos. |
|---|
Nitroglicerina, dinitrato de isosorbida, mononitrato de isosorbida |
Mecanismo
Estimula un enzima (guanilil ciclasa) que conduce a relajar la musculatura lisa vascular. A dosis baja produce vasodilatación venosa y a dosis alta arterial.
Indicaciones terapéuticas
Profilaxis y tratamiento de cardiopatía isquémica, IC, HA. Por su acción vasodilatadora, tanto venosa como arterial, es útil para la prevención y el tratamiento de la AP.
Reacciones adversas: Cefalea, mareos, hipotensión.
Otras observaciones
En la prevención se utiliza vía oral o en parches; si la AP ya se ha iniciado se utiliza la vía sublingual con comprimidos o spray para que la acción sea rápida (parenteral si se está en entorno sanitario).
2. Vasodilatadores. 2.2. Inhibidores del sistema renina AT aldosterona: Inhibidores de la enzima convertidora de angiotensina (IECA). |
|---|
Captopril, lisinopril, ramipril, perindopril, fosinopril. |
El sistema renina–angiotensina (AT)–aldosterona es un eje que participa en la regulación del equilibrio hidroelectrolítico. La renina es una enzima que participa en la conversión de angiotensinógeno a angiotensina I. La enzima convertidora de angiotensina (ECA) cataliza la conversión de ATI a ATII. La aldosterona es una hormona que actúa sobre la nefrona aumentando la reabsorción de agua y sodio, por lo que el resultado es aumento del volumen intravascular. El bloqueo de este sistema es uno de los opciones terapéuticas para el tratamiento de distintas ECV y renales (HA, IC, insuficiencia renal…).
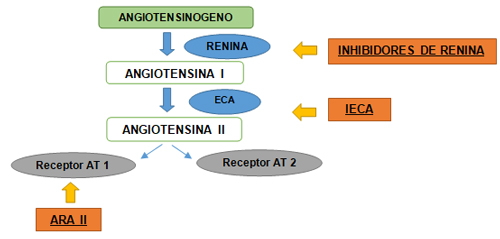
Mecanismo
Su acción se basa en la inhibición de la ECA. El efecto principal es reducir la vasoconstricción y facilitar la eliminación de agua.
Indicaciones terapéuticas
Patologías donde es preciso disminuir la tensión arterial, como son la HA, la IC, el IAM o la nefropatía diabética.
Reacciones adversas
Son bien tolerados. El efecto adverso más frecuente es la tos, seca, persistente. También pueden provocar hipotensión.
Otras observaciones
Al tener efecto vasodilatador se disminuye el esfuerzo que tiene que hacer el corazón para bombear sangre. Por tanto son útiles tras IAM o en IC.
2. Vasodilatadores. 2.3. Inhibidores del sistema renina AT aldosterona: Inhibidores de los receptores de AT II. |
|---|
Losartán, candesartán, valsartán, telmisartán, irbesartán, olmesartán. |
Mecanismo
Este grupo bloquea la activación de receptores tipo 1 de la AT II, reduciendo la vasoconstricción y el volumen intravascular. Parece que pueden ejercer también cierta acción antiinflamatoria y antiaterosclerótica así como mejorar la disfunción endotelial asociada a la hipertensión, dislipemia y/o diabetes.
Indicaciones terapéuticas
HA y patologías que cursan con ella o donde es necesario no forzar el músculo cardiaco, como en IC y en prevención de ACV o IAM.
Reacciones adversas
Son bien tolerados. Puede aparecer hipotensión aisladamente y oliguria.
Otras observaciones
Presenta características diferenciales respecto de los IECA aunque la base del mecanismo de acción sea común.
2. Vasodilatadores. 2.4. Inhibidores del sistema renina AT aldosterona: Antagonistas de renina |
|---|
Aliskirén |
Mecanismo
Estos fármacos compiten con el angiotensinógeno por la unión al sitio activo de la renina resultando en un bloqueo del sistema renina AT aldosterona.
Indicaciones terapéuticas: Hipertensión arterial
Reacciones adversas
Son bien tolerados. Puntualmente aparece cefalea, dolor abdominal. En pacientes con enfermedad renal puede aparecer hiperpotasemia.
2. Vasodilatadores. 2.5. Antagonistas de los canales de calcio (selectivos): |
|
|---|---|
- Con efecto cardiológico y vascular |
Diltiazem, verapamilo, |
- Con efectos vasculares (dihidropiridinas) |
Amlodipino, nifedipino, nicardipino. |
Mecanismo
Es un grupo heterogéneo que inhibe selectivamente la entrada de calcio a las células cardiacas. Los efectos principales son antihipertensivo, antianginoso, antiarrítmico y vasodilatador renal.
La contracción de las células musculares está mediada por la entrada de calcio. Al bloquear la entrada de calcio se disminuye la fuerza y frecuencia de contracción del corazón y las arterias se relajan. Las dihidropiridinas actúan preferentemente sobre los vasos provocando vasodilatación. El diltiazem y el verapamilo actúan predominantemente sobre el miocardio.
Indicaciones terapéuticas
HA, AP, arritmias, IC, ACV. Las dihidropiridinas son también útiles en el tratamiento de espasmos esofágicos, incontinencia urinaria y en profilaxis de migraña.
Reacciones adversas
Las más frecuentes son digestivas (náuseas, vómitos, estreñimiento con verapamilo), nerviosas (sedación, mareo) y cardiovasculares (bradicardia, palpitaciones, hipotensión).
Otras observaciones
Algunos de estos fármacos producen interacciones relevantes con otros fármacos. Es necesario consultar con el médico o farmacéutico las modificaciones de tratamiento.
3. Beta bloqueantes |
|
|---|---|
- Bloqueantes β1 |
Atenolol, bisoprolol |
- Bloqueantes β1 y β2 |
Propranolol, timolol |
Mecanismo
Disminuyen la frecuencia de contracción del corazón y el trabajo que hace para bombear la sangre. Por tanto tienen efecto antihipertensivo, antianginoso, antiaarrítmico y antimigrañoso.
Indicaciones terapéuticas
Prevención de AP, HA, reducir riesgo de IAM cuando ya se ha sufrido uno previamente. Algunos son útiles en arritmias e IC.
Reacciones adversas
Bradicardia, hipotensión, broncoespasmo, debilidad, cansancio.
Otras observaciones
Contraindicados en pacientes con algunas alteraciones cardiacas o asma.
Debe iniciarse y suspenderse de forma progresiva.
Labetalol: bloquea receptores beta pero sobretodo alfa, con lo que su efecto principal es la vasodilatación. Se utiliza por vía intravenosa para el tratamiento de emergencias hipertensivas.
4. Antiarrítmicos |
|
|---|---|
- Grupo I |
Procainamida, quinidina; lidocaína; flecainida, propafenona. |
- Grupo II. Beta bloqueantes |
Bisoprolol, nebivolol, timolol, propanolol, atenolol… |
- Grupo III |
Amiodarona, dronedarona. |
- Grupo IV. Antagonistas del calcio |
Verapamilo, diltiazem, nifedipino, amlodipino… |
- Otros |
Digitálicos, nitratos… |
Mecanismo
Según el grupo predominan unos efectos u otros. De forma general, pueden disminuir la excitabilidad, el automatismo, la velocidad de conducción y/o la frecuencia cardiaca. Algunos de ellos también vasodilatan.
Indicaciones terapéuticas: Arritmias
Reacciones adversas
Alteraciones digestivas, neurológicas (vértigo, parestesias, acúfenos, nistagmus…), cardiovasculares (hipotensión, bradicardia…). Algunos de ellos presentan ciertas particularidades, como por ejemplo la amiodarona, que puede provocar dolor de cabeza, mareo, fotosensibilidad o alteraciones del tiroides.
Otras observaciones
Controlan y regulan el ritmo cardiaco. El más utilizado es la amiodarona, muy eficaz en alteraciones como fibrilación auricular (FA).
En general son fármacos de estrecho margen terapéutico por lo que hay riesgo de intoxicación si no se sigue adecuadamente la posología prescrita.
5. Inotrópicos positivos. 5.1. Glucósidos cardiotónicos (digitálicos): |
|---|
Digoxina, digitoxina |
Mecanismo
Los digitálicos actúan inhibiendo un transportador celular encargado de introducir iones de potasio y sacar iones de sodio, de forma conjunta. Esto provoca que aumente la fuerza de contracción del corazón y que se reduzca la frecuencia cardiaca. A nivel del riñón provoca cierto efecto diurético.
Indicaciones terapéuticas: IC, FA.
Reacciones adversas: Galactorrea, ginecomastia
Otras observaciones
La posología suele ser irregular (ej. Lunes, miércoles y sábado; a días alternos…). Hay formas orales y parenterales.
Existe posibilidad de interacciones importantes así que es preciso consultar con el médico o con el farmacéutico cualquier modificación en la medicación.
Es importante controlar los alimentos ricos en potasio y la diuresis (todo fármaco, complemento alimenticio, etc. que modifique el ritmo de diuresis es mejor evitarlo o, al menos, consultarlo).
5. Inotrópicos positivos. 5.2. Inhibidores de fosfodiesterasa: |
|---|
Milrinona, amrinona |
Indicaciones terapéuticas: IC
Reacciones adversas:
Alteraciones digestivas, arritmias en tratamientos a largo plazo.
5. Inotrópicos positivos. 5.3. β adrenérgicos: |
|---|
Isoprenalina, dopamina, dobutamina |
Mecanismo
Estos fármacos estimulan los receptores α y β cardiacos, lo que conduce a mayor contractilidad miocárdica. En arterias producen vasodilatación.
Indicaciones terapéuticas: IC, shock.
Reacciones adversas: A dosis elevada puede producir vasoconstricción que lleva a isquemia periférica. Arritmias.
FARMACOLOGÍA DE LA HEMOSTASIA
| 1. ANTIAGREGANTES | 1.1. Inhibición de síntesis de prostaglandinas |
| 1.2. Interferencia en la unión interplaquetar | |
| 1.3. Modulación de cascadas celulares | |
| 2. ANTICOAGULANTES | 2.1. Inhibidores directos de trombina |
| 2.2. Inhibidores de síntesis de factores de coagulación | |
| 3. FIBRINOLÍTICOS | 3.1. No selectivos |
| 3.2. Selectivos | |
| 3.3. Tercera generación |
La hemostasia es el conjunto de medidas biológicas que buscan mantener la fluidez de la sangre (evitar la trombosis) e impedir la salida de sangre de los vasos (evitar hemorragias). El proceso se inicia cuando en el endotelio vascular hay una alteración, atrae plaquetas, se activan, se unen más plaquetas entre sí para hacer un tapón y se activa la cascada de la coagulación. Es un mecanismo fisiológico para evitar la pérdida de sangre ante un daño del vaso. Cuando el tejido se regenera, no es necesario el coágulo y se activa el sistema fibrinolítico para disolverlo.
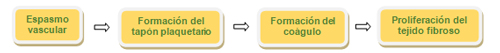
Las alteraciones en este proceso pueden ser en dos sentidos:
- Que haya un daño en un vaso sanguíneo y no se active esta cascada. La consecuencia principal es la hemorragia.
- Que sin causa fisiopatológica se active la cascada de la coagulación apareciendo coágulos o trombos o que estos coágulos no sean correctamente degradados. Estas alteraciones son las más frecuentes en pacientes con ECV y son estos fármacos los que se van a describir.
1. Antiagregantes plaquetarios |
|
|---|---|
‐ Inhibición de la síntesis de prostaglandinas |
Ácido acetilsalicílico (AAS), triflusal |
‐ Interferencia en la unión entre plaquetas |
Clopidogrel, prasugrel, ticlopidina, abciximab, tirofibán, ticagrelor. |
‐ Modulación de cascadas celulares: |
Iloprost, dipiridamol. |
Mecanismo
Su acción es inhibir la funcionalidad de las plaquetas, evitando su agregación y la formación de trombos o coágulos en el interior de los vasos.
Indicaciones terapéuticas
Cardiopatía isquémica, profilaxis tras ACV, isquemia crónica de extremidades inferiores.
Reacciones adversas: Riesgo de sangrado.
Otras observaciones
En ocasiones se combinan varios. El más utilizado es el AAS, a dosis entre 100 y 300 mg (la dosis como analgésico es superior, sobre 500 mg).
| 2. Anticoagulantes | |
|---|---|
| Inhibidores directos de trombina | - Indirectos: Heparinas y derivados. - Directos: desirudina, dabigatran |
| Inhibición de la síntesis hepática de factores de coagulación | acenocumarol, warfarina |
| Inhibición del factor Xa | Rivaroxaban, edoxaban, apixaban |
| 2.1 Anticoagulantes: Heparinas | |
|---|---|
| ‐ Heparina no fraccionada. | |
| ‐ Heparina de bajo peso molecular: | bemiparina, enoxaparina, dalteparina... |
| ‐ Derivados sintéticos de heparina no fraccionada: | fondaparinux |
Mecanismo
Estos fármacos impiden que se inicie la vía común de la coagulación. Sus efectos incluyen acción anticoagulante, antitrombótica, fibrinolítica…
Indicación terapéutica
Profilaxis y tratamiento de trombosis venosa profunda, de tromboembolismo pulmonar, profilaxis de IAM.
Reacciones adversas: Hemorragia, trombocitopenia, osteoporosis...
Observaciones
La heparina sódica se administra vía intravenosa, y la heparina cálcica, vía subcutánea. Es importante prestar atención a la concentración del vial de heparina sódica, porque existen comercializadas presentaciones de imagen similar con dosis muy diferente.
Las heparinas de bajo peso molecular, como la enoxaparina, suelen presentarse en jeringa precargada y pueden administrarse de forma ambulatoria por vía subcutánea, permitiendo así la autoadministración.
Para mantener las dosis correctamente ajustadas, se puede determinar el nivel de anticoagulación en el laboratorio mediante parámetros analíticos. El antídoto de las heparinas es el sulfato de protamina.
| 2.2 Anticoagulantes: Anticoagulantes orales | |
|---|---|
| - Clásicos: | Acenocumarol, warfarina |
| ‐ Nuevos: . inhibidores de factor Xa
. Inhibidores de trombina |
Rivaroxaban, apixaban...Dabigatrán. |
Mecanismo de acción
Inhiben la síntesis (clásicos) o la acción de los factores de coagulación (nuevos) y, por tanto, no se forma el coágulo.
Indicaciones terapéuticas
Profilaxis y tratamiento de enfermedad tromboembólica, IAM, FA.
Reacciones adversas
Hemorragias; de forma menos frecuente, trombopenia, osteoporosis…
Otras observaciones
Acenocumarol es el más utilizado; principalmente indicado en pacientes con FA (consecuencia de la arritmia existe mayor riesgo de formación de coágulos), prótesis valvulares, cuando se detectan trombos o para evitar embolias.
Se administra vía oral y no se administra a una dosis fija sino que hay que ajustarlo periódicamente en cada persona en base a determinados parámetros analíticos (medición del tiempo de protrombina o cálculo del INR). Es importante vigilar la dieta, y cualquier cambio en ella o en los demás fármacos que se estén tomando de forma simultánea, hay que comunicarlo al médico o al farmacéutico. El antídoto es la vitamina K.
En el caso de los nuevos anticoagulantes orales, el único que actualmente tiene antídoto comercializado es dabigatrán. Su nombre es idarucizumab.
| 2. Anticoagulantes 2.3. Fibrinolíticos |
|
|---|---|
| - No selectivos de fibrina (1ª generación) | Estreptoquinasa, uroquinasa, |
| - Selectivos de fibrina (2ª generación) | Péptido activador de plasminógeno |
| - 3ª generación | Alteplasa tenecteplasa |
Mecanismo
Son fármacos que favorecen la activación de plasminógeno a plasmina y la plasmina es una proteína que ayuda a degradar la fibrina que forma parte de los coágulos, y por tanto, los disuelve.
Indicaciones terapéuticas: IAM, tromboembolismo venoso y pulmonar.
Reacciones adversas: Hemorragias, fiebre.
Otras observaciones
Hay otros fármacos, los agentes antifibrinolíticos, como el ácido tranexámico o el ácido aminocaproico, que producen el efecto contrario: impiden la disolución de la fibrina y por tanto, del coágulo. Se utilizan vía intravenosa.
